Zwichnięcia i niestabilności stawów są najcześciej następstwem przebytych wcześniej urazów lub wynikają z indywidualnych predyspozycji związanych z budową stawu. W przypadku urazów stawu rzepkowo-udowego i niestabilności rzepki, zarówno epizody ostre – czyli zwichnięcia, jak i stany przewlekłe, czyli niestabilności są najczęściej nierozerwalnie związane z nieprawidłowościami anatomicznymi i cechami osobniczymi budowy samego stawu kolanowego oraz całej kończyny dolnej.
Zapraszamy do zapoznania się z tekstem, w którym tłumaczymy na czym polega zwichnięcie rzepki, jak dochodzi do jej niestabilności oraz w jaki sposób powinno się podchodzić do ich leczenia. Artykuł powstał na podstawie wywiadu z dr. n. med. Pawłem Ambroziakiem, ortopedą-traumatologiem w Form specjalizującym się w chirurgii kolana. Zapraszamy do lektury.
Co to jest rzepka w kolanie?
Rzepka jest największą trzeszczką w ciele człowieka, czyli strukturą kostną o kształcie zbliżonym do trójkąta z zaokrąglonymi rogami. Rzepka jest wbudowana w strukturę ścięgna mięśnia czworogłowego uda. Mięsień ten jest odpowiedzialny za prostowanie kolana, a rzepka pełni mechaniczną funkcję podobną do bloczka oddalając od osi obrotu kolana ścięgno mięśnia czworogłowego – co zwielokrotnia siłę wyprostu, którą jesteśmy w stanie wygenerować „z kolana”. Dodatkowo, rzepka pełni funkcję ochronną kolana, zabezpieczając staw przed urazami mogącymi powstać w wyniku działania dużych sił od przodu.
W górnej części rzepki kolanowej – nazywanej podstawą – znajduje się przyczep ścięgna wspomnianego mięśnia czworogłowego uda, a w jej dolnej części – nazywanej wierzchołkiem – przyczepia się więzadło rzepki łączące ją z kością piszczelową. Po obu bokach rzepki znajdują się troczki rzepki. Są to włókniste struktury, których zadaniem jest jej stabilizacja. Powierzchnia rzepki od strony stawu kolanowego pokryta jest chrząstką stawową umożliwiającą płynny ruch rzepki po powierzchni bruzdy między kłykciami kości udowej.
Kolano to idealny projekt natury – bio-mechaniki i anatomii. Kłopot polega na tym, że każde kolano jest nieco inne. Dzieje się tak dlatego, że każdy z nas ma inne proporcje i kształty elementów kolana. Każdy ma trochę inną rzepkę – o innym kształcie, innym miejscu położenia względem kolana, z inną stabilnością zależną od elastyczności własnej naszych tkanek oraz geometrii kostnej w obrębie stawu kolanowego. I właśnie te różnice przekładają się na szczególne predyspozycje rzepki do dolegliwości, zmian przewlekłych, uszkodzeń i urazów – w tym zwichnięć.
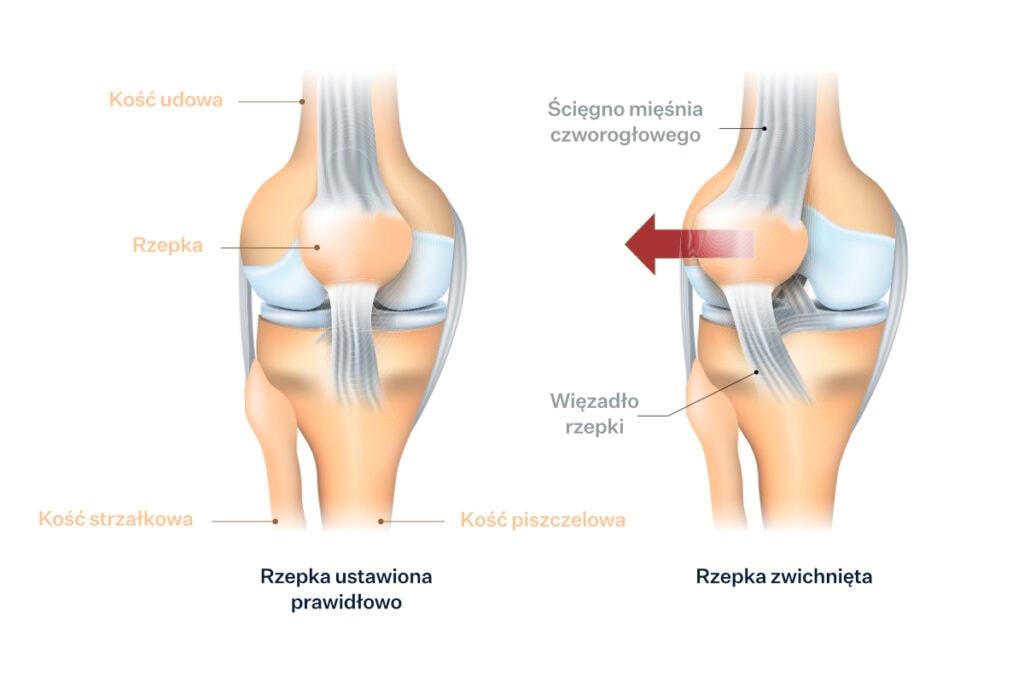
Co to jest zwichnięcie rzepki kolana?
W czasie zgięcia i wyprostu kolana, prawidłowo umiejscowiona i funkcjonująca rzepka porusza się w bruździe międzykłykciowej kości udowej. Ze zwichnięciem mamy do czynienia w sytuacji, w której dochodzi do wypadnięcia rzepki z jej toru ruchu w środkowej części kolana pomiędzy kłykciami kości udowej i przesunięcia jej z przedniej powierzchni kolana na jego boczną powierzchnię. Do zwichnięcia rzepki kolana może dojść w sytuacji przypadkowej, w momencie kiedy nastąpiło nieprawidłowe, krzywe ułożenia stopy i całej kończyny dolnej, niekiedy połączone z rotacją. W czasie uprawiania sportu podobnie, przy czym dochodzi tu jeszcze zwiększenie obciążenia i forsowanie zakresów ruchu w stawie kolanowym (przekraczanie zakresu ruchu lub wykonywanie ruchu na granicy zakresu).
Jest to ciężki uraz dla kolana, bardzo bolesny i zazwyczaj trudny do przeoczenia. W jego następstwie dochodzi do uszkodzenia tkanek odpowiedzialnych za stabilizację kolana – przede wszystkim troczków rzepki, ale może dojść także do uszkodzeń powierzchni chrząstki.
Jakie są przyczyny zwichnięcia rzepki?
Paradoksalnie najczęściej jest to sytuacja, w której nie mamy do czynienia ze spektakularnym, poważnym urazem o dużej sile jak np. poważny upadek z wysokości. W ogromnej przewadze są to bardzo zwyczajne czynności typu: podbiegnięcie, niefortunny obrót na nodze w czasie tańca, zeskoczenie ze schodka, zwykłe zawadzenie kolanem o niewielką przeszkodę. Do urazu dochodzi w momencie działania siły w sytuacji, kiedy ustawienie kolana jest koślawe, często dodatkowo ze stopą zrotowaną na zewnątrz. W takich okolicznościach układ sił działających na rzepkę powoduje przemieszczenie się jej w kierunku bocznym i zerwanie troczków przyśrodkowych.
Przyczyny zwichnięcia rzepki wiążą się nie tyle z siłą urazu, co z niekorzystnym zbiegiem czynników, który wystąpił u osoby z predyspozycjami do zwichnięć rzepki. Predyspozycje te są związane ze wspomnianymi, osobniczymi nieprawidłowościami w budowie anatomicznej. Najczęściej są to:
- płytka, płaska lub w skrajnych przypadkach wypukła powierzchnia rzepkowa kości udowej,
- anatomicznie wysokie ustawienie rzepki,
- zaburzenia osiowości kości tworzących staw kolanowy prowadzące do koślawości kolana,
- wiotkość tkanek stabilizujących kolano,
- osłabienie siły mięśnia czworogłowego.
Jakie są objawy zwichnięcia rzepki?
Zwichnięcie rzepki jest urazem trudnym do przeoczenia. W sytuacji wypadnięcia rzepki na boczną powierzchnię kolana, gdy nie dojdzie do samoistnego nastawienia zwichnięcia, kolano jest wyraźnie zdeformowane i jednoznacznie widać nienaturalność w jego ułożeniu oraz wyglądzie. Wiąże się to także z dużymi dolegliwościami bólowymi, wyraźnym, często bardzo rozległym obrzękiem i poważnym upośledzeniem funkcji kolana. Ruch jest praktycznie niemożliwy lub znacznie utrudniony a każda próba zgięcia lub wyprostu w kolanie wywołuje gwałtowny ból. Często jednak, natychmiast po epizodzie zwichnięcia rzepki, dochodzi do samoistnego nastawienia i nie zawsze da się zauważyć moment, w którym rzepka jest poza stawem. W takiej sytuacji pacjent zazwyczaj czuje ból i przeskoczenie w stawie, ale deformacja nie jest zauważalna. Obrzęk narasta z niewielkim opóźnieniem. W przypadku zauważenia objawów zwichnięcia rzepki kolana wymagana jest niezwłoczna konsultacja ze specjalistą i wykonanie diagnostyki oraz dokładne zaplanowanie etapów dalszego leczenia.
Jak wygląda diagnostyka zwichnięcia rzepki kolanowej?
W sytuacji podejrzenia zwichnięcia rzepki kolanowej lub gdy pacjent sam jednoznacznie zauważył przemieszczenie rzepki na boczną powierzchnię kolana, nie powinno się polegać jedynie na badaniu palpacyjnym i wywiadzie. Oczywiście badanie rękami lekarza bezpośrednio po zwichnięciu rzepki jest niezbędne, ale często jego możliwości są bardzo ograniczone. Głównie dlatego, że pacjent się boi bólu i ponownego zwichnięcia.
Zadaniem badań obrazowych jest nie tylko potwierdzenie przebytego zwichnięcia, ale przede wszystkim wykluczenie bądź określenie uszkodzeń towarzyszących, które mogą być dużo poważniejsze – tak ze względu na leczenie, jak również potencjalne, możliwe powikłania.
Pierwszym badaniem wykonywanym po urazie powinno być zawsze zdjęcie RTG. Pozwala ono ukierunkować dalsze kroki i stwierdzić wystąpienie uszkodzeń, które wymagają pilnego leczenia operacyjnego (jak np. złamanie) oraz określić ich charakter i stopień.
Wykonywanie diagnostyki obrazowej po zwichnięciu rzepki kolana przy pomocy ultrasonografii jest łatwo dostępne, ale zazwyczaj mało skuteczne i może doprowadzić do pominięcia istotnych szczegółów. Podstawowe dane obrazowe z USG bedą dotyczyły obecności krwiaka wewnątrz stawu i uszkodzenia troczków przyśrodkowych – czyli więzadła, które łączy rzepkę od strony wewnętrznej z kością udową. Obie te informacje są oczywiste z definicji zwichnięcia rzepki, aby mogło dojść do takiego zwichnięcia musi zostać uszkodzone więzadło, które tę rzepkę trzyma. USG ortopedyczne nie pokazuje całej powierzchni stawu między rzepką a kością udową, a tam najczęściej może dojść do uszkodzeń chrząstki.
W momencie, w którym rzepka wyskakuje ze swojego toru ruchu na boczną powierzchnię kolana, dochodzi do silnego skurczu mięśnia czworogłowego wywołanego silnym bólem. Skurcz ten gwałtownie wciąga rzepkę w jej pierwotne ustawienie. Następuje duże przyparcie rzepki do krawędzi kolana, a powierzchnia stawu może zostać w takiej sytuacji obdarta, „oskalpowana”. Może to prowadzić do oderwania się fragmentu chrzęstnego lub chrzęstno-kostnego i jego wpadnięcie do wnętrza kolana, a następnie niekontrolowane przemieszczanie się tego luźnego fragmentu w stawie. Będzie on blokował kolano, będzie powodował losowo zahamowanie pracy, przeskakiwanie, zatrzaskiwanie, jak również dalsze uszkodzenia w stawie.
Dlatego badaniem obowiązkowym po zwichnięciu rzepki powinien być rezonans magnetyczny, choć jest to badanie które nie zawsze musi być wykonywane natychmiast po urazie. Jest to bowiem jedyne narzędzie, które może pokazać wewnętrzną powierzchnię rzepki i umożliwia wiarygodną ocenę chrząstki.
Leczenie zwichnięcia rzepki
Pacjenci, u których dochodzi do zwichnięcia rzepki kolanowej stanowią specyficzną grupę. Wspominaliśmy o tym już wcześniej. Najczęściej są to osoby, których specyficzna budowa anatomiczna kolana sprzyja temu urazowi. W zależności od stopnia tych nieprawidłowości i rodzaju urazu, można zastosować leczenie zachowawcze bądź operacyjne.
Leczenie zachowawcze zwichnięcia rzepki
W przypadkach zwichnięć „pierwszorazowych”, kiedy mamy do czynienia z nagłym, ostrym epizodem w wyniku ewidentnego urazu, a w procesie diagnostycznym nie stwierdza się uszkodzeń dodatkowych lub powikłań ale jedynie typowe dla tego zwichnięcia uszkodzenia troczków – możemy stosować leczenie zachowawcze zwichnięcia rzepki. Polega ono na utrzymaniu rzepki w prawidłowym miejscu przez odpowiedni okres czasu, tak by zapewnić warunku do wygojenia się troczków przyśrodkowych rzepki. Można to uzyskać stosując odpowiednią ortezę stabilizującą rzepkę. Należy podkreślić, że samo unieruchomienie kolana w wyproście – czy to przy pomocy gipsu, czy zwykłej ortezy – nie zapewnia optymalnych warunków do gojenia, a nawet często utrudnia leczenie. Dzieje się tak ponieważ samo, długotrwałe usztywnienie sprzyja zastaniu kolana oraz znacznie pogarsza siłę mięśnia czworogłowego. Niezbędnym elementem leczenia zachowawczego jest długotrwała fizjoterapia w czasie której kolano jest uwalniane z usztywnienia po okiem fizjoterapeuty. Warunkiem powodzenia takiego leczenia jest ograniczenie – na czas pełnej regeneracji i wygojenia tkanek – wszelkich aktywności, które mogłyby ten proces przerwać lub zniweczyć.
Leczenie zachowawcze będzie wskazane raczej dla osób umiarkowanie aktywnych i z prawidłową budową anatomiczną kolana.
Jednak zawsze przy zwichnięciu rzepki – z uwagi na ryzyko rozwinięcia się niestabilności rzepki – należy rozważać leczenie operacyjne – szczególnie u pacjentów młodych, aktywnych i z predyspozycją anatomiczną do zwichnięć rzepki.
Leczenie operacyjne zwichnięcia rzepki
W przypadkach, w których stwierdzone jest uszkodzenie chrzęstne, chrzęstno-kostne rzepki lub uszkodzenie kości udowej – niezbędne i obowiązkowe jest leczenie operacyjne w trybie pilnym. Próby leczenia zachowawczego takiego stanu są skazane na niepowodzenie. Co więcej, grozi to szybkim rozwinięciem choroby zwyrodnieniowej.
Zakres i rozległość leczenia operacyjnego zwichnięcia rzepki oczywiście zależy od tego, z jakimi uszkodzeniami mamy do czynienia. Jeżeli uszkodzeniu uległy troczki przyśrodkowe to najcześciej stosuje się ich szycie lub rekonstrukcję w celu przywrócenia funkcji więzadła, które od wewnętrznej strony stabilizuje rzepkę.
Jeżeli dochodzi do uszkodzenia chrząstki bądź uszkodzenia chrzęstno-kostnego, czyli wyrwania fragmentu powierzchni stawowej – wymaga to rekonstrukcji polegającej na przyczepieniu tego fragmentu ponownie w miejsce, z którego został oderwany lub wykonania rekonstrukcji chrząstki przy pomocy membrany kolagenowej bądź przeszczepu chrząstki.
W sytuacji stwierdzenia nieprawidłowości anatomicznych dotyczących samej budowy kolana, najskuteczniejsze efekty przynosi stabilizacja rzepki przy pomocy rekonstrukcji troczków przyśrodkowych z jednoczesną korektą nieprawidłowej anatomii kostnej. Tu pomocne są zabiegi takie jak np.:
- osteotomia guzowatości kości piszczelowej, czyli przesunięcie w poprawne miejsce przyczepu więzadła rzepki,
- trochleoplastyka, czyli odpowiednie pogłębienie nieprawidłowej, zbyt płaskiej bruzdy na przedniej powierzchni kości udowej,
- osteotomie derotacyjne kości udowej w przypadku stwierdzenia nieprawidłowości w tym zakresie.
Zwichnięcie rzepki jest urazem zawsze problematycznym z punktu widzenia przyszłości pacjenta. To znaczy, że raz przebyty epizod zwichnięcia rzepki zwiększa szanse na kolejne epizody tego typu prowadzące do stanu przewlekłego określanego mianem niestabilności rzepki.
Co to jest niestabilność rzepki, czyli choroba przewlekła w następstwie zwichnięcia rzepki
Pierwsze zwichnięcie rzepki jest najczęściej zwichnięciem urazowym. Przy czym sam uraz może być bardzo błahy jak wspominaliśmy wcześniej. Nie zmienia to faktu, że stwarza ono ryzyko kolejnych, które określa się mianem urazów nawrotowych.
Podczas zwichnięcia dochodzi do uszkodzenia elementów stabilizujących rzepkę. Nieprawidłowe postępowanie diagnostyczne, a następnie niewłaściwe leczenie po urazie, zwiększają ryzyko wystąpienia kolejnych zwichnięć nawrotowych a w przypadkach skrajnych – do nawykowych zwichnięć rzepki. Niestabilność rzepki to stan, w którym rzepka porusza się nadmiernie w kierunku bocznym kolana i może zwichnąć się samoistnie pod wpływem ruchu w kolanie. Jest to poważna choroba przewlekła z możliwymi licznymi komplikacjami.
Jakie są przyczyny niestabilności rzepki?
Najczęstszą, bezpośrednią spośród przyczyn niestabilności rzepki jest przebyte zwichnięcie rzepki. Do zwichnięć dochodzi jednak najczęściej u osób z predyspozycjami. Polegają one na nieprawidłowościach w budowie kolana. Jeżeli takie predyspozycje nie zostaną wykryte, a występują u pacjenta z pierwszorazowym zwichnięciem rzepki, jeżeli podjęte leczenie nie będzie odpowiednie lub jeżeli konieczne leczenie operacyjnie nie zostało prawidłowo zaplanowane przeprowadzone to w większości przypadków dochodzi do kolejnych zwichnięć i rozwinięcia się niestabilności rzepki. Zatem przyczynami powstania niestabilności rzepki są urazy, ale także predyspozycje do nich.
Objawy niestabilności rzepki
Objawami niestabilności rzepki są nawracające dolegliwości bólowe przedniej części kolana, szczególnie po wysiłku lub powtarzające się podwichnięcia i zwichnięcia rzepki w wyniku nawet niewielkich przeciążeń bądź nieewidentnych urazów. W przypadku stadium nawykowego do zwichnięć może dochodzić pod wpływem samych ruchów w kolanie.
Jak wygląda prawidłowa diagnostyka niestabilności rzepki?
Diagnostyka niestabilności rzepki jest identyczna jak w przypadku zwichnięcia. Należy w niej zwrócić uwagę na szczegóły budowy anatomicznej kolana, które mogą predysponować do zwichnięć. Podstawowym narzędziem będzie tu rezonans magnetyczny, który pozwala zidentyfikować te nieprawidłowości i określić ich stopień. Często potrzebna jest także tomografia komputerowa z oceną rotacji kończyny – odpowiednio: na poziomie biodra, kolana i stawu skokowego. Ważne są także zdjęcia całych kończyn dolnych na stojąco w celu oceny ich osi (kształtu). To pozwala zaplanować odpowiednie leczenie operacyjne zmierzające do rekonstrukcji kolana.
Leczenie niestabilności rzepki
Niestabilność rzepki dotyka najczęściej pacjentów, u których budowa kolana powoduje, że rzepka ma większe zakresy ruchu, większą swobodę, szczególnie w ruchach do wewnątrz i na zewnątrz. I w takich sytuacjach samo przywrócenie stabilności rzepki, czyli rekonstrukcja więzadeł, nie zawsze rozwiązują problem. Powodem jest brak rozwiązania u źródła problemu, którym jest nadal niesprzyjająca anatomia.
W takich sytuacjach operacja niestabilności rzepki ma szerszy zakres i polega na tak zwanej osteotomii, czyli operacji zmiany geometrii kolana w celu zmiany rozkładu sił i minimalizacji ryzyka ponownych urazów (zwichnięć) lub trochleoplastyce, czyli pogłębieniu lub wytworzeniu bruzdy dla rzepki, na przedniej powierzchni kości udowej.
Co to jest nieurazowa niestabilność rzepki
Niestabilność rzepki, która powstaje mimo braku jakichkolwiek urazów lub chorób mogących ją wywołać, nazywamy niestabilnością nieurazową. Problem ten dotyczy i dotyka określoną grupę pacjentów, która nie jest mała. Najczęściej są to nastolatki i młode kobiety. Grupa ta charakteryzuje się indywidualną, nieprawidłową budową anatomiczną kolan. Ta specyficzna architektura stawu wymusza lub powoduje taką mechanikę kolana, która sprzyja nadmiernej ruchomości rzepki.
Anomalie te dotyczą pewnych cech w budowie przedniej powierzchni kolana, takich jak m.in. płytka, płaska lub wypukła powierzchnia rzepkowa kości udowej oraz specyficzne ukształtowanie całej kości udowej polegające na nieco większym jej zrotowaniu do wewnątrz. Oprócz tych cech, występuje także zwiększona elastyczności tkanek odpowiedzialnych za stabilność, czyli troczków przyśrodkowych i bocznych rzepki. Taka nadmierna elastyczność w rezultacie pozwala na większą, ale nie do końca kontrolowaną ruchomość.
W takich przypadkach, nawet jeżeli pacjentka nie doznała urazu, może pojawić się problem niestabilności.
Bez względu na to, czy niestabilność nieurazowa już występuje, pacjenci z opisanymi nieprawidłowościami anatomicznymi są narażeni na dużo wyższe ryzyko doznania zwichnięcia rzepki, czyli całkowitego jej wypadnięcia poza kolano z utratą kontaktu między powierzchniami chrzęstnymi.
Objawy nieurazowej niestabilności rzepki
Dolegliwości związane z nieurazową niestabilnością rzepki pojawiają się najczęściej przy większych obciążeniach związanych ze wzmożoną lub dłużej trwającą aktywnością fizyczną. Wymienia się takie objawy jak:
- przeskakiwanie w okolicach rzepki,
- dolegliwości bólowe o różnym stopniu nasilenia – najczęściej narastające wraz z obciążeniem,
- chrobotanie i trzeszczenia w stawie kolanowym,
- obrzęki stawu, szczególnie pojawiające się po wysiłku.
Wymienione objawy są nieprzyjemne dla pacjentów, deprymujące i dezorganizujące – zwłaszcza dla pacjentów aktywnych fizycznie; narastają one z czasem, co zazwyczaj jest objawem postępujących zmian zwyrodnieniowych.
Leczenie nieurazowej niestabilności rzepki
Leczenie pacjentów cierpiących na niestabilność nieurazową jest dosyć trudne i wymagające – zarówno dla lekarza jak i dla pacjenta. Od lekarza wymaga ono sporego doświadczenia, wyczucia i czegoś co można nazwać chirurgiczną intuicją. Od pacjentów z kolei, którzy najczęściej są ludźmi młodymi z wysokimi wymaganiami odnośnie sprawności, wymaga ono cierpliwości i zrozumienia charakteru choroby. Problem komplikuje także fakt, że niestabilność nieurazową rzepki można leczyć zarówno zachowawczo jak i operacyjnie. Obie metody leczenia niestabilności rzepki mogą okazać się skuteczne, a decyzja o wyborze jednej z nich rzadko kiedy bywa jednoznaczna.
Leczenie zachowawcze polega na odpowiedniej fizjoterapii, której zadaniem jest wytrenowanie kolana w kierunku ukształtowania stabilizacji funkcjonalnej, czyli „nauczenie” mięśni odpowiednich reakcji balansujących kończynę i stabilizujących rzepkę. W takim podejściu przy ćwiczeniach na niestabilność rzepki ogromną rolę odgrywa sam pacjent – jego determinacja i cierpliwość.
Metody operacyjne leczenia niestabilności nieurazowej rzepki mają za zadanie skorygować nieprawidłową anatomię – czyli główną przyczynę dolegliwości. W ten sposób zwiększyć lub odbudować stabilizację.
Nie każdy przypadek niestabilności wymaga leczenia operacyjnego, z drugiej strony dolegliwości z niej wynikające są dla wielu pacjentów irytujące bo np. potrafią pojawić się po 10-20 km jazdy na rowerze wcześniej nie dając o sobie znać. Zadaniem lekarza jest wyczucie, kiedy terapia zachowawcza nie ma sensu i kiedy operacja będzie lepszym rozwiązaniem, które przyniesie szybciej odczuwalne efekty niż żmudna, trwająca miesiącami albo nawet latami rehabilitacja, która niejednokrotnie bywa niesatysfakcjonująca.
Podsumowując – decyzja o operacji niestabilności nieurazowej rzepki nigdy nie powinno być pochopna. Zwykle powinno być podjęta po wnikliwej diagnostyce obrazowej, przygotowaniu rehabilitacyjnym i po rzeczywistym stwierdzeniu, że leczenie zachowawcze nie będzie wystarczające. Takie podejście niejednokrotnie jest bardzo skutecznym rozwiązaniem i może rozwiązać trwale problemy pacjenta przywracając możliwość normalnej życiowej aktywności.
Rehabilitacja zwichnięcia i niestabilności rzepki – powrót do sprawności
Jeżeli mówimy o leczeniu zachowawczym – zwykle, powrót do normalnego funkcjonowania związanego z pracą biurową i codziennym życiem domowym może potrwać kilka tygodni, czasami dłużej. W przypadku leczenia operacyjnego sytuacja wygląda inaczej i zależy od rozległości zabiegu oraz zdolności regeneracyjnych organizmu pacjenta. Wykonanie zabiegu obejmującego korekty i przebudowę anatomii kolana, czyli osteotomię, rekonstrukcję więzadeł – szczególnie reinsercję (przyczepienie ponownie uszkodzonych fragmentów chrząstki bądź chrząstki z kością) – powoduje, że okres powrotu do sprawności i normalnego funkcjonowania wydłuża się. Należy mówić o co najmniej kilku miesiącach.
Niestabilności i zwichnięcie rzepki a powrót do sportu?
W ocenie dr. Ambroziaka zwichnięcie rzepki jest kontuzją tzw. „aktywnych cywili”. Bardzo rzadko uraz/kontuzja tego typu dotyczy wyczynowych sportowców. Wynika to z faktu, że nieprawidłowa budowa kolana, która tak bardzo sprzyja zwichnięciu rzepki i w konsekwencji niestabilności rzepki, zazwyczaj nie pozwala na osiągnięcie wyczynowych obciążeń, które występują w sporcie. Osoby z tego typu konstrukcją kolana, która sprzyja zwichnięciu rzepki, zazwyczaj nie zostają wyczynowymi sportowcami.
Istnieje jednak bardzo duża grupa osób, szczególnie dotyczy to nastolatek i młodych kobiet, które pomimo wspomnianych wcześniej nieprawidłowości anatomicznych (często nie zdiagnozowanych) uprawiają sport zwiększając obciążenia do wysokich lub bardzo wysokich poziomów. W ten sposób mocno eksponując kolana na ryzyko wystąpienia takiej kontuzji. I w większości przypadków do takiej kontuzji dochodzi. Powrót do ponownej aktywności to w najlepszym wypadku, przeważnie, długie tygodnie.
Czy zatem po zwichnięciu rzepki w ogóle można mówić o powrocie do sportu – to jeden z poważniejszych dylematów jakie trapią pacjentów, którzy doznali tego urazu i dowiadują się dlaczego tak się stało; są w trakcie leczenia lub po, albo rozważają jego rozpoczęcie.
Odpowiedź na to pytanie jest trudna i chyba bardzo indywidualna. Jeśli sport jest w życiu pacjenta priorytetem i wiadomo, że zwichnięcia lub niestabilność rzepki wynikają z nieprawidłowości w budowie kolana, można zaplanować i wdrożyć odpowiednie leczenie operacyjne połączone z prawidłowym procesem prowadzonym przez fizjoterapeutę w celu usprawnienia i przygotowania kolana do uprawiania sportu. W przypadkach gdy sport nie jest tak istotny, można pracować nad sprawnością kolana i świadomie unikać przeciążeń krytycznych, łagodniej obchodzić się z kolanami, bardziej je szanować, co również powinno przynieść poprawę i dać szansę na aktywność fizyczną w nieco bardziej zrównoważonej i spokojniejszej formie.